/Redacción/
Jáltipan, Ver 19 enero 20202.- Pese a las declaraciones de que en Veracruz se ha erradicado el paludismo o Malaria, habitantes del sur de Veracruz sospechan que se trata de la epidemia de la rara enfermedad respiratoria, que se prolonga por semanas con los mismos síntomas del mal mencionado, la que está afectando la salud de las personas en Cosoleacaque, Jáltipan y Acayucan, al sur de Veracruz.
Las y los médicos descartan que se trate de casos de paludismo y sólo recetan 5 días de antibióticos, ante la falta de medicamentos, que no solucionan ni coadyuvan a quitar el malestar a los enfermos.
La población exige se indague sobre el mal que está afectando la vida productiva y laboral, porque los casos se han incrementado de manera alarmante, en las zonas donde los vectores ( mosquitos) han proliferado sin que hay una sola aplicación de insecticidas o políticas sanitarias para erradicar la ola de mosquitos.
El paludismo, o malaria, es una enfermedad potencialmente mortal causada por parásitos que se transmiten al ser humano por la picadura de mosquitos hembra infectados del género Anopheles. Se trata de una enfermedad prevenible y curable.
El paludismo es causado por parásitos del género Plasmodium que se transmiten al ser humano por la picadura de mosquitos hembra infectados del género Anopheles, los llamados vectores del paludismo. Hay cinco especies de parásitos causantes del paludismo en el ser humano, si bien dos de ellas – Plasmodium falciparum y Plasmodium vivax – son las más peligrosas.
En 2017, P. falciparum fue el causante del 99,7% de los casos estimados de paludismo en la Región de África de la OMS, así como de la mayoría de los casos en las regiones de Asia Sudoriental (62,8%), Mediterráneo Oriental (69%) y Pacífico Occidental (71,9%).
P. vivax es el parásito predominante en la Región de las Américas, donde es la causa del 74,1% de los casos de paludismo.
Síntomas
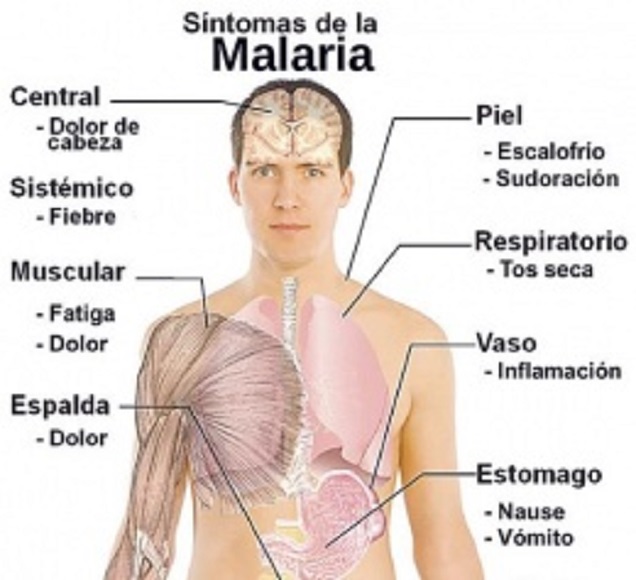
El paludismo es una enfermedad febril aguda. En un individuo no inmune, los síntomas suelen aparecer entre 10 y 15 días tras la picadura del mosquito infectivo. Puede resultar difícil reconocer el origen palúdico de los primeros síntomas (fiebre, dolor de cabeza y escalofríos), que pueden ser leves. Si no se trata en las primeras 24 horas, el paludismo por P. falciparum puede agravarse, llevando a menudo a la muerte.
Los niños con enfermedad grave suelen manifestar uno o más de los siguientes síntomas: anemia grave, sufrimiento respiratorio relacionado con la acidosis metabólica o paludismo cerebral. En el adulto también es frecuente la afectación multiorgánica. En las zonas donde el paludismo es endémico, las personas pueden adquirir una inmunidad parcial, lo que posibilita la aparición de infecciones asintomáticas.
¿Quién está en riesgo?
En 2017, casi la mitad de la población mundial corría el riesgo de padecer el paludismo. La mayoría de los casos y de las muertes se registran en el África subsahariana, pero también se ven afectadas las regiones de la OMS de Asia Sudoriental, el Mediterráneo Oriental, el Pacífico Occidental y las Américas. En 2017, 87 países y áreas experimentaban una transmisión continua de la enfermedad.
Algunos grupos de población corren un riesgo considerablemente más elevado que otros de contraer la enfermedad y presentar manifestaciones graves: los lactantes, los niños menores de cinco años, las embarazadas y los pacientes con VIH/sida, así como los emigrantes no inmunes de zonas endémicas, los viajeros y los grupos de población itinerante. Los programas nacionales de lucha contra el paludismo deberían tomar medidas especiales para proteger de la infección a estos grupos poblacionales, habida cuenta de su situación específica.
Carga de la enfermedad
Según el último Informe mundial sobre el paludismo, publicado en noviembre de 2018, en 2017 hubo 219 millones de casos de paludismo, en comparación con los 217 millones de 2016. La cifra estimada de muertes por paludismo en 2017 fue de 435 000, similar a la del año anterior.
La Región de África de la OMS continúa soportando una parte desproporcionada de la carga mundial de la enfermedad. En 2017, el 92% de los casos y el 93% de los fallecimientos se han registrado en esta región.
En 2017, cinco países representaban casi la mitad de los casos mundiales de paludismo: Nigeria (25%), República Democrática del Congo (11%), Mozambique (5%), India (4%) y Uganda (4%).
Los menores de 5 años son el grupo más vulnerable; en 2017, representaban el 61% (266 000) de las muertes mundiales por paludismo.
Informe mundial sobre el paludismo 2018
Transmisión
El paludismo se transmite en la mayoría de los casos por la picadura de mosquitos hembra del género Anopheles. En el mundo hay más de 400 especies de Anopheles, pero solo 30 de ellas son vectores importantes del paludismo. Todas las especies que son vectores importantes pican entre el anochecer y el amanecer. La intensidad de la transmisión depende de factores relacionados con el parásito, el vector, el huésped humano y el medio ambiente.
Los mosquitos Anopheles hembra ponen sus huevos en el agua. Tras eclosionar los huevos, las larvas se desarrollan hasta alcanzar el estado de mosquito adulto. Los mosquitos hembra buscan alimentarse de sangre para nutrir sus huevos. Cada especie muestra preferencias con respecto a su hábitat acuático; por ejemplo, algunos prefieren las acumulaciones de agua dulce superficial, como los charcos y las huellas dejadas por los cascos de los animales, que se encuentran en abundancia durante la temporada de lluvias en los países tropicales.
La transmisión es más intensa en lugares donde los mosquitos tienen una vida relativamente larga que permite que el parásito tenga tiempo para completar su desarrollo en el interior de su organismo, y cuando el vector prefiere picar al ser humano antes que a otros animales. Por ejemplo, la larga vida y la marcada preferencia por los humanos que presentan las especies que actúan como vectores en África son la principal causa de que más del 90% de los casos de paludismo se registren en ese continente.
La transmisión también depende de condiciones climáticas que pueden modificar el número y la supervivencia de los mosquitos, como el régimen de lluvias, la temperatura y la humedad. En muchos lugares la transmisión es estacional y alcanza su máxima intensidad durante la estación lluviosa e inmediatamente después. Se pueden producir epidemias de paludismo cuando el clima y otras condiciones favorecen súbitamente la transmisión en zonas donde la población tiene escasa o nula inmunidad, o cuando personas con escasa inmunidad se desplazan a zonas con transmisión intensa, como ocurre con los refugiados o los trabajadores migrantes.
La inmunidad humana es otro factor importante, especialmente entre los adultos residentes en zonas que reúnen condiciones de transmisión moderada a intensa. La inmunidad se desarrolla a lo largo de años de exposición y, a pesar de que nunca proporciona una protección completa, reduce el riesgo de que la infección cause enfermedad grave. Es por ello que la mayoría de las muertes registradas en África corresponden a niños pequeños, mientras que en zonas con menos transmisión y menor inmunidad se encuentran en riesgo todos los grupos de edad.
Prevención
La lucha antivectorial es el medio principal de reducir la transmisión del paludismo. Si la cobertura de las intervenciones de esta índole es suficiente en una zona determinada, se protegerá a toda la comunidad.
La OMS recomienda proteger a todas las personas expuestas a contraer la enfermedad mediante medidas eficaces de lucha antivectorial. Hay dos métodos de lucha contra los vectores que son eficaces en circunstancias muy diversas: los mosquiteros tratados con insecticidas y la fumigación de interiores con insecticidas de acción residual.
Mosquiteros tratados con insecticidas
Dormir bajo mosquiteros tratados con insecticidas puede reducir el contacto entre los mosquitos y los seres humanos al proporcionar una barrera física y un efecto insecticida. Cuando hay un uso generalizado de estos mosquiteros en una comunidad, la matanza a gran escala de los mosquitos puede proporcionar protección a toda la población.
En 2017, cerca de la mitad de las personas en riesgo de contraer paludismo en África estaban protegidas por mosquiteros tratados con insecticidas, en comparación con el 29% en 2010. Sin embargo, esta cobertura solo aumentó de forma marginal entre 2015 y 2017.
Fumigación de interiores con insecticidas de acción residual
La fumigación de interiores con insecticidas de acción residual (FIAR) es una intervención potente que reduce rápidamente la transmisión del paludismo. Consiste en rociar el interior de las estructuras de las viviendas con un insecticida, normalmente una o dos veces al año. Para conferir una protección comunitaria significativa, la FIAR debe tener una amplia cobertura.
A nivel mundial, la protección mediante FIAR disminuyó de un máximo del 5% en 2010 al 3% en 2017, disminución que se ha producido en todas las regiones de la OMS. La reducción de la cobertura con FIAR está ocurriendo a medida que los países cambian de insecticidas piretroides a alternativas más caras para mitigar la resistencia de los mosquitos a los piretroides.
Medicamentos antipalúdicos
En la prevención de la enfermedad también se pueden utilizar antipalúdicos. Los viajeros pueden tomar fármacos profilácticos que detienen la infección en su fase hemática y previenen así la enfermedad. Para las embarazadas residentes en zonas donde la transmisión es moderada o alta, la OMS recomienda el tratamiento profiláctico intermitente con sulfadoxina-pirimetamina en cada consulta prenatal programada a partir del primer trimestre. Asimismo, se recomienda administrar tres dosis de tratamiento profiláctico intermitente con sulfadoxina-pirimetamina, junto con las vacunaciones sistemáticas, a los lactantes residentes en zonas de África donde la transmisión es elevada.
En 2012, la OMS recomendó la quimioprofilaxis estacional del paludismo como estrategia adicional de prevención de la enfermedad en zonas del Sahel, subregión de África, mediante la administración de tandas terapéuticas mensuales de amodiaquina y sulfadoxina-pirimetamina a todos los menores de 5 años durante la estación de máxima transmisión.
Resistencia a los insecticidas
Desde el año 2000, los progresos en la lucha contra el paludismo se han debido principalmente a la ampliación del acceso a las intervenciones de lucha contra los vectores, en particular en el África subsahariana. Sin embargo, estos avances se ven amenazados por la aparición de resistencia a los insecticidas entre los mosquitos Anopheles. Según el último Informe mundial sobre el paludismo, 68 países refirieron resistencia de los mosquitos al menos a una de las cinco clases de insecticidas de uso común en el período 2010-2017, y 57 de ellos refirieron resistencia a dos o más clases.
A pesar de la aparición y propagación de la resistencia de los mosquitos a los piretroides, la única clase de insecticida utilizada en los mosquiteros tratados con insecticidas, estos siguen proporcionando una protección considerable en la mayoría de los entornos. Esto se puso de manifiesto en un amplio estudio de cinco países realizado entre 2011 y 2016 y coordinado por la OMS.
Si bien los resultados de este estudio son alentadores, la OMS sigue destacando la necesidad urgente de contar con instrumentos nuevos y mejorados para responder al paludismo. Para prevenir la erosión de los efectos de los instrumentos básicos de lucha contra los vectores, la OMS también subraya la necesidad crítica de que todos los países en los que sigue habiendo transmisión del paludismo elaboren y apliquen estrategias eficaces de gestión de la resistencia a los insecticidas.
Diagnóstico y tratamiento
El diagnóstico y el tratamiento tempranos del paludismo atenúan la incidencia de la enfermedad, reducen sus efectos mortales y contribuyen a prevenir su transmisión. La mejor opción terapéutica disponible, especialmente para el paludismo por P. falciparum, es el tratamiento combinado con artemisinina.
La OMS recomienda, antes de administrar el tratamiento, la confirmación del diagnóstico con métodos parasitológicos (ya sean pruebas de microscopía o de diagnóstico rápido), cuyos resultados pueden obtenerse en 30 minutos o incluso menos. La prescripción de un tratamiento basada únicamente en la sintomatología debe reservarse para aquellos casos en los que no sea posible hacer un diagnóstico parasitológico. En las Directrices para el tratamiento del paludismo (tercera edición), publicadas por la OMS en inglés en abril de 2015, se dan recomendaciones más detalladas.
Farmacorresistencia
La resistencia a los antipalúdicos es un problema recurrente. Las resistencias en P. falciparum a generaciones anteriores de fármacos como la cloroquina y la sulfadoxina-pirimetamina se generalizaron durante las décadas de 1950 y 1960, socavando la lucha contra el paludismo y revirtiendo la mejora progresiva en la supervivencia infantil.
Para controlar y eliminar el paludismo es fundamental proteger la eficacia de los antipalúdicos. Se necesita una vigilancia periódica de la eficacia de los fármacos para fundamentar las políticas de tratamiento en los países donde el paludismo es endémico y para garantizar la detección precoz de la farmacorresistencia y la respuesta a la misma.
En 2013, la OMS lanzó la Respuesta de emergencia a la resistencia a la artemisinina en la subregión del Gran Mekong, consistente en un plan de ataque de alto nivel para contener la propagación de los parásitos farmacorresistentes y proporcionar a las poblaciones en riesgo de padecer el paludismo instrumentos capaces de salvarles la vida. Sin embargo, incluso después de que esta labor ya estuviera en curso, han aparecido nuevas bolsas independientes de resistencia en nuevas zonas geográficas de la subregión. Asimismo, en algunos entornos ha habido informes sobre un aumento de la resistencia a otros fármacos utilizados en el tratamiento combinado basado en la artemisinina. Ello hizo necesario un nuevo enfoque para mantenerse a la par de los cambios en el panorama del paludismo.
En la Asamblea Mundial de la Salud celebrada en mayo de 2015, la OMS presentó la estrategia para la eliminación del paludismo en la subregión del Gran Mekong (2015–2030), que fue aprobada por todos los países de la subregión. Esta estrategia insta a la adopción de medidas inmediatas y a la eliminación para 2030 de todas las especies causantes del paludismo humano en toda la región, dando prioridad a las zonas en las que se ha arraigado el paludismo multirresistente.
Con la orientación técnica de la OMS, todos los países de la subregión del Gran Mekong han elaborado planes nacionales de eliminación del paludismo. En colaboración con los asociados, la OMS seguirá prestando apoyo a los países en sus esfuerzos por alcanzar la eliminación, para lo cual ha lanzado el Programa de Eliminación del Paludismo en el Mekong, una nueva iniciativa sucesora de la Respuesta de emergencia a la resistencia a la artemisinina en la subregión del Gran Mekong.
Último boletín del programa de eliminación del paludismo del Mekong
Vigilancia
La vigilancia consiste en hacer un seguimiento de la enfermedad y de las respuestas programáticas, así como en la adopción de medidas basadas en los datos recibidos. En la actualidad, muchos países en los que la prevalencia del paludismo es elevada no disponen de suficientes sistemas de vigilancia y no son capaces de analizar la distribución y las tendencias de la enfermedad, por lo que no pueden responder de forma óptima ni controlar los brotes.
Es fundamental mantener una vigilancia eficaz allí donde se encuentra la enfermedad hasta lograr su eliminación. Es preciso reforzar con urgencia los sistemas de vigilancia para responder oportuna y eficazmente a la enfermedad en las regiones en que es endémica, prevenir los brotes y epidemias, hacer un seguimiento de los progresos alcanzados y conseguir que los gobiernos y la comunidad internacional asuman la responsabilidad de la lucha contra el paludismo.
En marzo de 2018 la OMS publicó un manual de referencia para la vigilancia, el seguimiento y la evaluación de la malaria que proporciona información sobre las normas mundiales de vigilancia y orienta a los países en sus esfuerzos por fortalecer los sistemas de vigilancia.
Eliminación
La eliminación del paludismo se define como la interrupción de la transmisión local de un determinado parásito palúdico en una zona geográfica definida como consecuencia de actividades intencionadas. Es necesario seguir aplicando medidas para evitar el restablecimiento de la transmisión.
Por erradicación se entiende la reducción permanente a cero de la incidencia mundial de la infección causada por parásitos del paludismo humano como consecuencia de actividades intencionadas. Una vez lograda la erradicación ya no se necesitan más intervenciones.
Los países donde no se ha registrado ningún caso nuevo durante al menos tres años consecutivos pueden solicitar que la OMS certifique la eliminación de la enfermedad. En los últimos años, el Director General de la OMS ha certificado la eliminación del paludismo en nueve países: Emiratos Árabes Unidos (2007), Marruecos (2010), Turkmenistán (2010), Armenia (2011), Maldivas (2015), Sri Lanka (2016), Kirguistán (2016), Paraguay (2018) y Uzbekistán (2018). El Marco de la OMS para la eliminación del paludismo (2017) (A Framework for Malaria Elimination) ofrece una serie detallada de instrumentos y estrategias para lograr la eliminación y mantenerla.
Certificación de la OMS de la eliminación del paludismo
Vacunas contra el paludismo
La vacuna RTS,S/AS01 (RTS,S) es la primera, y hasta la fecha la única, que ofrece una protección parcial contra el paludismo en niños pequeños. Actúa contra P. falciparum, el parásito palúdico más mortal a nivel mundial y el más frecuente en África. Entre los niños que recibieron cuatro dosis en ensayos clínicos a gran escala, la vacuna evitó aproximadamente 4 de cada 10 casos de paludismo durante un período de 4 años.
En vista de su potencial para la salud pública, los principales órganos asesores de la OMS para el paludismo y la inmunización han recomendado conjuntamente la introducción gradual de la vacuna en determinadas zonas del África subsahariana. La vacuna se introducirá en tres países piloto —Ghana, Kenia y Malawi— en 2019.
El programa piloto abordará varias cuestiones pendientes relacionadas con el uso de la vacuna en la vida real, y será fundamental para comprender cuál es la mejor manera de administrar las cuatro dosis necesarias, el papel de la vacuna en la reducción de las muertes infantiles y su seguridad en el contexto del uso cotidiano.
Este programa coordinado por la OMS es un esfuerzo de colaboración con los ministerios de salud de Ghana, Kenya y Malawi, así como con una serie de asociados nacionales e internacionales, entre ellos PATH, una organización sin fines de lucro, y GSK, la empresa que desarrolló y fabrica la vacuna.
Respuesta de la OMS
Estrategia técnica mundial contra el paludismo 2016-2030
La estrategia técnica mundial contra el paludismo 2016-2030, aprobada por la Asamblea Mundial de la Salud en mayo de 2015, es un marco técnico para todos los países donde el paludismo es endémico. El objetivo de la estrategia es dar orientación y apoyo a los programas nacionales y regionales en su labor de lucha y eliminación del paludismo.
La estrategia establece metas ambiciosas pero realistas a nivel mundial:
reducir la incidencia del paludismo al menos en un 90% para 2030;
reducir la mortalidad por paludismo al menos en un 90% para 2030;
eliminar la enfermedad al menos en 35 países para 2030;
impedir su reaparición en los países en los que se ha certificado su ausencia.
Esta estrategia es fruto de una amplia consulta realizada durante dos años, en la que han participado más de 400 expertos técnicos de 70 Estados Miembros.